Bijlagen
- Vastgesteld: 06-10-2022
- Regiehouder: NVKG
Regiehouder
Deze richtlijn is goedgekeurd op 6 oktober 2022. De Nederlandse Vereniging voor Klinische Geriatrie (NVKG) is als regiehouder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van (de modules van) deze richtlijn en daarmee de eerstverantwoordelijke om bij te houden of de richtlijn geüpdatet moet worden.
Eigenaarschap
Het eigenaarschap van deze richtlijn ligt bij de beroeps- en wetenschappelijke verenigingen die de herziening hebben uitgevoerd en de richtlijn hebben geautoriseerd.
Juridische betekenis
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is. De richtlijn bevat aanbevelingen van algemene aard.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden in het dossier van de patiënt. De toepassing van de richtlijn in de praktijk is de verantwoordelijkheid van elke zorgverlener, zowel BIG-geregistreerd als niet BIG-geregistreerd.
Financiering
De ontwikkeling en herziening van deze richtlijn(modules) werd ondersteund door het IKNL en werd gefinancierd door ZonMw.
Initiatief
Agendacommissie richtlijnen palliatieve zorg (KNMG/IKNL)
IKNL (Integraal Kankercentrum Nederland)
Regiehoudende vereniging
Nederlandse Vereniging voor Klinische Geriatrie (NVKG)
Autoriserende verenigingen
Nederlandse Vereniging voor Klinische Geriatrie (NVKG)
Beroepsvereniging Verzorgenden Verpleegkundigen (V&VN)
Nederlandse Internisten Vereniging (NVMO/NIV)
Nederlands Huisartsen Genootschap (NHG)
Nederlandse Vereniging voor Psychiatrie (NVvP)
Verenso
Overige betrokken verenigingen
Nederlands Instituut van Psychologen (NIP)*
Nederlandse Vereniging voor Anesthesiologie (NVA)*
Nederlandse Vereniging voor Cardiologie (NVVC)*
Nederlandse Vereniging voor Intensive Care (NVIC)*
Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)*
Patiëntenfederatie Nederland (PFN)*
Alzheimer Nederland*
Samenwerkingsverband Unie KBO en PCOB (KBO/PCOB)*
*Deze verenigingen autoriseren niet, maar stemmen in met de inhoud.
Financiering
Deze richtlijn(module) is gefinancierd door ZonMw. De inhoud van de richtlijn(module) is niet beïnvloed door de financierende instantie.
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
Procesbegeleiding en verantwoording
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen.
Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence based richtlijnen voor de palliatieve zorg tot een van haar primaire taken.
IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Alle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebben daarmee het mandaat voor hun inbreng. Het patiëntenperspectief (zie ook bijlage 6 Methode) is vertegenwoordigd door middel van afvaardiging van een beleidsmedewerker van de Patiëntenfederatie Nederland.
Bij de uitvoer van het literatuuronderzoek is een epidemioloog/literatuuronderzoeker betrokken.
Werkgroepleden
drs. M. Baden, voorzitter, klinisch geriater, NVKG
drs. M. Bakker, klinisch geriater, NVKG
drs. E.G. Roelofs, kaderhuisarts palliatieve zorg, consulent, NHG
W. Vonk Noordegraaf, verpleegkundig specialist intensieve zorg, V&VN
drs. M.W.M. van den Brand, internist, NVMO/NIV
dr. I. Koolhoven, ouderenpsychiater, NVvP
drs. W.P.J.M. Denissen, specialist ouderengeneeskunde (Verenso)
A. Mooij, adviseur patiëntbelang, Patiëntenfederatie Nederland
Klankbordleden
dr. S.C.A.M. Bekkers, cardioloog, NVVC
dr. M. van der Jagt, neuroloog-intensivist, NVIC
drs. D. van der Meer, apotheker, NVZA
M. van Oort, patiëntvertegenwoordiger, KBO-PCOB
J. Lambregts-Rusche, patiëntvertegenwoordiger, Alzheimer Nederland
D. Tange, patiëntvertegenwoordiger, NFK
Drs. C.H.M. Pluymakers, anesthesioloog, NVA
dr. H.A. Moser, anesthesioloog, -pijnspecialist, NVA
drs. B.C. van der Schans, gezondheidszorgpsycholoog, NIP
drs. S. de Morée, klinisch psycholoog, psychotherapeut, GZ-psycholoog, NIP
T. Tenthof van Noorden, verpleegkundig specialist, V&VN
Ondersteuning
F.M. Godrie, adviseur (richtlijnen) palliatieve zorg, IKNL
dr. W.A. van Enst, literatuuronderzoeker, IKNL
F.E.A.H. Essers, secretaresse, IKNL
dr. A. de Graeff, adviseur en tekstredacteur
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van de werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen. Alle leden van de richtlijnwerkgroep en klankbordgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en de Federatie van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via richtlijnen@pznl.nl.
Elke module is opgebouwd volgens een vast stramien: uitgangsvraag, aanbevelingen, onderbouwing, conclusies, overwegingen en referenties. De antwoorden op de uitgangsvragen (dat zijn de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. Enkele uitgangsvragen zijn zonder systematisch literatuuronderzoek uitgewerkt.
Knelpuntenanalyse
In de voorbereidende fase van de richtlijn is door de werkgroep een overzicht met knelpunten opgesteld. Deze knelpunten zijn middels een enquête voorgelegd aan zorgprofessionals via relevante beroeps- en wetenschappelijke verenigingen. Hierbij werd de respondenten gevraagd de knelpunten te prioriteren. Tevens was er de mogelijkheid om andere knelpunten aan te dragen.
De uitkomsten van de knelpunteninventarisatie ziet u via onderstaande hyperlink: Gegevens enquête zorgverleners ‘Knelpunteninventarisatie richtlijn delier’.
Deze resultaten zijn door de werkgroep besproken en omgezet in uitgangsvragen.
Ontwikkeling module(s)
Uitgangsvragen zonder systematisch literatuuronderzoek
Bij 4 modules is geen systematisch literatuuronderzoek verricht. De teksten en aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis en ervaringen uit de praktijk en waar mogelijk onderbouwd door (niet wsystematisch) literatuuronderzoek. Deze artikelen zijn niet methodologisch beoordeeld.
De GRADE-methodiek
De uitgangsvraag over het medicamenteuze beleid ter behandeling van een delier in de palliatieve fase is via de evidence-based GRADE methodiek uitgewerkt.
Zoeken en selecteren
Bij deze modules is de uitgangsvraag omgezet naar één of meerdere onderzoeksvragen op basis van specifieke zoektermen. Daarnaast zijn door de werkgroep uitkomstmaten aangegeven die voor de patiënt belangrijk zijn. Deze uitkomstmaten zijn gewaardeerd op basis van belang bij de besluitvorming en hierdoor onderverdeeld in cruciale, belangrijke en niet-belangrijke uitkomstmaten.
Aan de hand van deze zoektermen is gezocht in diverse elektronische databases naar wetenschappelijke literatuur. De zoekstrategieën per onderzoeksvraag vindt u in bijlage 6.
Op basis van vooraf opgestelde in- en exclusiecriteria werd de gevonden literatuur geselecteerd, eerst op basis van de titel en samenvatting en vervolgens op basis van het gehele artikel. Per module zijn de aantallen gevonden artikelen en de aantallen geëxcludeerde studies te vinden in bijlage 6. Redenen voor exclusie zijn opgenomen in de exclusietabellen in bijlage 6.
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's).
- Niet gerandomiseerde gecontroleerde studies (CCT's).
Waar deze niet voorhanden waren, werd verder gezocht naar vergelijkend cohortonderzoek.
Kwaliteit van individuele studies
Individuele studies werden beoordeeld door middel van de Cochrane Risk of Bias tool (gerandomiseerde studies) en de AMSTAR Risk of Bias tool (systematische reviews).
Kwaliteit van het bewijs
Vervolgens werd de kwaliteit van het bewijs beoordeeld volgens de GRADE-methodiek. De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. Zoals te zien is in Tabel 10 starten RCT's hoog en observationele studies laag. Vijf factoren verlagen de kwaliteit van de bewijskracht en drie factoren kunnen de kwaliteit van de evidentie verhogen. Op deze manier werd de bewijskracht per uitkomstmaat gegradeerd.
| Kwaliteit van bewijs | Onderzoeksopzet | Verlagen als | Verhogen als |
|
Hoog (A) |
Gerandomiseerde studie Observationele studie |
Beperkingen in de onderzoeksopzet Inconsistenties Indirectheid Imprecisie Publicatiebias |
Sterke associatie Dosis-respons relatie |
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-methodiek per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Voor het literatuuronderzoek werd door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn. Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs.
Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs.
- De uitkomstmaten wijzen in dezelfde richting (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen van de algehele kwaliteit van bewijs.
Op basis hiervan werden de conclusies geformuleerd (zie tabel 11 Formulering conclusie op basis van kwaliteit van bewijs per uitkomstmaat).
| Kwaliteit van bewijs | Interpretatie | Formulering conclusie |
| Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat... (Referenties) |
| Matig | Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. | Er is bewijs van matige kwaliteit dat... (Referenties) |
| Laag | Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. | Er is bewijs van lage kwaliteit dat.... (Referenties) |
| Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat.... (Referenties) |
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag.
Formuleren van overwegingen
Naast het bewijs uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de module. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen (Van bewijs naar aanbeveling).
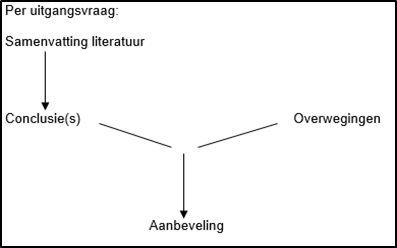
Figuur 4. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen:
Kwaliteit van het bewijs
Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Patiëntenperspectief
Beschrijf in hoeverre het bewijs aansluit bij de waarde en behoefte van de patiënt. Wat vindt de patiënt het belangrijkste? Of waar loopt de patiënt tegenaan? Is er voldoende bewijskracht voor de voor patiënten relevante uitkomsten? Wat zijn de consequenties voor patiënten en naasten (bijv. opnameduur, kosten die zij zelf maken)?
Professioneel perspectief
Beschrijf in hoeverre het bewijs aansluit bij de inzichten van de professional. Bijvoorbeeld als het gaat om de kennis en ervaring met de interventie, de te verwachten risico’s die de professional loopt en de te verwachten tijdsbesparing/tijdsinvestering.
Aanvaardbaarheid en haalbaarheid
Beschrijf in hoeverre de inventie aanvaardbaar is. Dank hierbij aan ethische en juridische overwegingen. Beschrijf ook in hoeverre het haalbaar is. Denk daarbij aan voldoende tijd, kennis en mankracht, impact op de organisatie van zorg of bijvoorbeeld beschikbaarheid van medicatie en kosten.
Balans van gewenste en ongewenste effecten
Beschrijf in hoeverre de voordelen opwegen tegen de nadelen. Belicht ook de perspectieven van de patiënt en de professional, als die verschillend zijn.
Rationale voor de aanbeveling
Optioneel eindig je de overweging met een heel korte samenvatting waarom de aanbeveling voor of tegen de interventie adviseert.
Formuleren van aanbevelingen
Aanbevelingen in richtlijnen geven een antwoord op de uitgangsvraag. De GRADE-methodiek kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van de aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten. Zie voor de formulering van sterke en zwakke aanbevelingen Tabel 12 Formulering van aanbevelingen.
Inbreng patiëntperspectief
De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel patiënt, zorgverleners en naasten. Door middel van onderstaande werkwijze zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de Patiëntenfederatie Nederland als agendalid en patiëntvertegenwoordigers namens Alzheimer Nederland en KBO-PCOB knelpunten aangeleverd.
- Patiëntenfederatie Nederland en patiëntvertegenwoordigers hebben input geleverd op de uitgangsvragen voorafgaand aan het literatuuronderzoek.
- Patiëntenfederatie Nederland en patiëntvertegenwoordigers hebben de conceptteksten beoordeeld in de klankbordgroep ronde om het patiëntperspectief in de formulering van de richtlijntekst te optimaliseren.
- Patiëntenfederatie Nederland en patiëntvertegenwoordigers zijn geconsulteerd in de externe commentaarronde.
- Patiëntenfederatie Nederland en patiëntvertegenwoordigers heeft ingestemd met de inhoud van de richtlijn.
- Patiënteninformatie/een patiëntensamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites.
Consultatieteam palliatieve zorg
Een consultatieteam palliatieve zorg bestaat uit artsen, verpleegkundigen en andere professionals die in palliatieve zorg gespecialiseerd zijn. Ze zijn middels erkende opleidingen in palliatieve zorg gekwalificeerd en hebben specifieke kennis over en vaardigheden in complexe palliatieve zorg. De teamleden zijn werkzaam in een vakgebied waar palliatieve zorg frequent deel uitmaakt van de dagelijkse praktijk, of zelfs de belangrijkste focus is. Er zijn vele tientallen teams, met ieder een eigen (lokaal/regionaal) werkgebied.
Delier
In deze richtlijn worden de DSM-5-TR criteria voor delier aangehouden: een stoornis in het bewustzijn (verminderd besef van de omgeving) en aandacht (een verminderd vermogen om de aandacht te sturen, te richten, vast te houden en te verplaatsen).
Gezondheidsvaardigheden
Gezondheidsvaardigheden zijn de vaardigheden om informatie over gezondheid te verkrijgen, te begrijpen, te beoordelen en te gebruiken bij het nemen van gezondheid gerelateerde beslissingen.
Meetinstrument
Gestructureerd vormgegeven hulpmiddelen, gebaseerd op uitkomsten van wetenschappelijk onderzoek, die zowel de patiënt als zorgverlener helpen inzicht te vergroten in de problematiek van de patiënt en/of diens naasten, ter ondersteuning van de besluitvorming rond de inzet van interventies (dan wel het nalaten daarvan) en de monitoring van uitkomsten.
Een meetinstrument is een hulpmiddel om iets, bijvoorbeeld een verschijnsel, ervaring, oordeel, meetbaar te maken. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Naasten
Naasten worden gedefinieerd als diegenen die ten aanzien van zorg, emotionele betrokkenheid en kennis de patiënt het meest nabij zijn. Naasten kunnen bloedverwanten zijn of verwanten door huwelijk en partnerschap, maar ook vrienden. De patiënt bepaalt wie als zijn naasten moeten worden beschouwd. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Gelet op het medisch beroepsgeheim zal een zorgverlener wanneer met de naasten wordt gesproken, indien mogelijk, hierover afstemmen met de patiënt.
Nazorg
Nazorg is een onderdeel van rouw- en verliesbegeleiding en omvat de zorg en ondersteuning die – in het kader van palliatieve zorg – door de betrokken zorgverleners geboden wordt aan de nabestaanden van de overleden patiënt. Hierbij wordt direct na het overlijden adequaat ingespeeld op wat familie en naasten nodig hebben op praktisch, psychosociaal en spiritueel gebied om de periode van rouw en verliesverwerking goed te kunnen doorlopen. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve fase
Om pragmatische redenen wordt in de context van deze richtlijn die fase bedoeld waarbij het antwoord op de Surprise Question 'Zou het mij verbazen wanneer deze patiënt in de komende 12 maanden komt te overlijden?' door de zorgverlener met 'nee' wordt beantwoord. Bron: Kwaliteitskader Palliatieve Zorg Nederland
Palliatieve zorg
Palliatieve zorg is zorg die beoogt de kwaliteit van het leven te verbeteren van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid, door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard. Gedurende het beloop van de ziekte of kwetsbaarheid heeft palliatieve zorg oog voor het behoud van autonomie, toegang tot informatie en keuzemogelijkheden. Bron: Kwaliteitskader Palliatieve Zorg Nederland
Palliatieve sedatie
Palliatieve sedatie is het opzettelijk verlagen van het bewustzijn, met als doel om lijden te verlichten. Het is een medische handeling, die op indicatie verricht wordt.
Proactieve zorgplanning (ACP)
Proactieve zorgplanning is het proces van vooruit denken, plannen en organiseren. Met gezamenlijke besluitvorming als leidraad is proactieve zorgplanning een continu en dynamisch proces van gesprekken over huidige en toekomstige levensdoelen en keuzes en welke zorg daar nu en in de toekomst bij past. Bron: Kwaliteitskader Palliatieve Zorg Nederland
Refractair symptoom
Symptoom dat niet reageert op behandeling, of waarbij de conventionele behandeling niet of niet voldoende snel en zonder onaanvaardbare bijwerkingen gepaard gaat.
Refractair delier
Een delier waarbij geen van de conventionele behandelingen (voldoende snel) effectief zijn en/of deze behandelingen gepaard gaan met onaanvaardbare bijwerkingen. Dit kan optreden voor de stervensfase.
Regiebehandelaar
De aard en de complexiteit van palliatieve zorg maakt dat er binnen het multidisciplinaire team één zorgverlener aangewezen dient te worden die de regie voert. De regiebehandelaar is een BIG geregistreerde zorgverlener.
De zorgverlener die de regie voert ziet er in ieder geval op toe, dat:
- De continuïteit en de samenhang van de zorgverlening aan de patiënt wordt bewaakt en dat waar nodig een aanpassing van de behandeling in gang wordt gezet.
- Er een adequate informatie-uitwisseling en voldoende overleg is tussen de bij de behandeling van de patiënt betrokken zorgverleners.
- Er een aanspreekpunt voor de patiënt of diens vertegenwoordiger en/of naasten is voor het tijdig beantwoorden van vragen over de behandeling. De zorgverlener die de regie voert, hoeft niet zelf het aanspreekpunt te zijn en alle vragen te kunnen beantwoorden, maar moet wel de weg naar de antwoorden weten te vinden.
Uitgangspunt is dat elke zorgverlener die bij de behandeling is betrokken een eigen professionele verantwoordelijkheid heeft en houdt jegens die patiënt.
Rooming-in
Een specifieke vorm van familieparticipatie, waarbij de familie/naasten dicht bij de patiënt aanwezig blijven en soms ook blijven overnachten. Deze aanwezigheid kan van meerwaarde zijn bij het kalmeren van een patiënt met onrustig of verward gedrag.
Stervensfase
De stervensfase omvat de laatste dagen (tot zeven dagen) van het leven. Er is sprake van een onomkeerbaar fysiologisch proces dat in gang is gezet, waardoor het overlijden aanstaande is. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Surprise question
Indien het antwoord op de surprise question - ‘Zou u verbaasd zijn als deze patiënt in de komende twaalf maanden komt te overlijden?’ - ontkennend is, dan wordt hiermee het stadium gemarkeerd waarin de situatie van de patiënt zich kan wijzigen door snelle achteruitgang. Het maken van goede afspraken en vooruitkijken krijgt nu nog meer prioriteit. De surprise question is niet bedoeld als ‘voorspeller’ van het laatste levensjaar, maar om tijdig de behoefte aan palliatieve zorg te herkennen en te zorgen dat zorgverleners gaan anticiperen op de zorg die komen gaat. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Terminale fase
Betreft de laatste 3 maanden van het leven. Bron: Informatiekaart ministerie van VWS, juni 2020.
Vertegenwoordiger
Een vertegenwoordiger is bij wet bevoegd om beslissingen te nemen op het gebied waarop de patiënt wilsonbekwaam is. De vertegenwoordiger treedt namens de wilsonbekwame patiënt op en behartigt diens belangen zo goed als mogelijk.
De volgende personen kunnen (in rangorde) als vertegenwoordiger optreden:
een door de rechter benoemde curator of mentor (een wettelijk vertegenwoordiger):
- Een schriftelijk door de patiënt gemachtigde persoon.
- De echtgenoot, geregistreerd partner of ander levensgezel van de patiënt, tenzij deze persoon dat niet wenst, dan wel, indien ook zodanige persoon ontbreekt.
- De ouder, kind, broer of zus, grootouder of kleinkind van de patiënt, tenzij deze persoon dat niet wenst.
Bron: WGBO artikel 7:465 lid 3 BW
Wilsbekwaamheid
Wilsbekwaamheid wordt in de ethiek beschreven als het individuele vermogen om zelfstandig beslissingen te nemen. Een patiënt wordt voor wilsonbekwaam gehouden als hij niet in staat kan worden geacht tot een redelijke waardering van zijn belangen aangaande een bepaalde (behandelings)beslissing. Wilsbekwaamheid wordt verondersteld zolang het tegendeel niet is aangetoond. In de literatuur worden verschillende benaderingen van wilsbekwaamheid onderscheiden, met verschillende criteria. Meest bekend is de cognitieve benadering. Hierin is wilsbekwaamheid afhankelijk van de aanwezigheid van voldoende cognitieve vermogens bij de patiënt. Een patiënt is volledig wilsbekwaam als hij voldoet aan vier criteria. Deze criteria zijn:
- Kenbaar kunnen maken van een keuze.
- Begrijpen van relevante informatie.
- Beseffen en waarderen van de betekenis van de informatie voor de eigen situatie.
- Logisch redeneren en betrekken van de informatie in het overwegen van behandelopties.
Bron: Kwaliteitskader Palliatieve Zorg Nederland
Zorg in de stervensfase
Zorg in de stervensfase is zorg in de laatste dagen (tot zeven dagen) van het leven. Bron: Kwaliteitskader Palliatieve Zorg Nederland.
